修回日期: 2022-06-18
接受日期: 2022-08-18
在线出版日期: 2022-08-28
高脂血症性急性胰腺炎(hyperlipidemic acute pancr-eatitis, HLAP)需要早期识别其潜在的致命性并发症, 研究已表明急性胰腺炎严重程度床旁指数(bedside index for severity in acute pancreatitis, BISAP)评分与这些并发症相关.
通过Meta分析评估BISAP评分对HLAP严重性的预测价值.
检索国内外主要数据库, 收集BISAP评分预测HLAP严重性的研究, 用Stata及Meta-disc软件行Meta分析.
本Meta纳入10篇文章(n = 1591). BISAP评分≥3分预测HLAP发生死亡的总敏感性、特异性、曲线下面积(area under curve, AUC)、诊断比值比(diagnostic odds ratio, DOR)分别为0.85(95%CI: 0.65-0.96)、0.86(95%CI: 0.82-0.88)、0.937、42.00(95%CI: 12.86-139.12).BISAP评分升高预测HLAP发生重症急性胰腺炎(severe acute pancreatitis, SAP)的总敏感性、特异性、AUC、DOR分别为0.69(95%CI: 0.61-0.76)、0.82(95%CI: 0.78-0.85)、0.900、18.47(95%CI: 6.82-42.03); 预测中重症急性胰腺炎(moderately severe acute pancreatitis, MSAP)+SAP的总敏感性、特异性、AUC、DOR分别为0.54(95%CI: 0.50-0.63)、0.91(95%CI: 0.89-0.93)、0.724、15.55(95%CI: 6.91-34.99). BISAP评分与急性生理与慢性健康评分(acute physiology and chronic health evaluation Ⅱ, APACHE Ⅱ)、Ranson评分相比, 结合自身优点, 预测HLAP严重性更具优势.
BISAP评分是预测HLAP严重性的有利工具, 但预测SAP、MSAP+SAP的敏感性偏低.
核心提要: 本Meta分析评估急性胰腺炎严重程度床旁指数评分对高脂血症性急性胰腺炎严重性的预测价值, 表明其是预测高脂血症性急性胰腺炎严重性的有利工具.
引文著录: 吕永才, 姚燕华, 吴德彪, 雷静静. Meta分析评估BISAP评分对HLAP严重性的预测价值. 世界华人消化杂志 2022; 30(16): 710-717
Revised: June 18, 2022
Accepted: August 18, 2022
Published online: August 28, 2022
Early identification of hyperlipidemic acute pancreatitis (HLAP) patients at risk of developing potentially lethal complications is of great clinical significance. Studies have suggested that the bedside index for in acute pancreatitis (BISAP) score is associated with adverse outcomes.
To assess the accuracy of BISAP score as a prognostic marker for severity of HLAP.
A systematic search of main computerized databases was performed to identify eligible cohort studies on the predictive value of BISAP score for severity of HLAP. The STATA software and Meta-disc software were applied to carry out the meta-analysis.
Ten studies (n = 1591) were included. The overall sensitivity and specificity of BISAP score ≥ 3 for predicting mortality in HLAP were 0.85 (95% confidence interval [CI]: 0.65-0.96) and 0.86 (95%CI: 0.82-0.88), respectively; the area under the curve (AUC) was 0.937, and the diagnostic odds ratio (DOR) was 42.00 (95%CI: 12.86-139.12). Regarding the increase of BISAP score for prediction of severe acute pancreatitis (SAP), the pooled sensitivity was 0.69 (95%CI: 0.61-0.76), and the specificity was 0.82 (95%CI: 0.78-0.85), with AUC and DOR being 0.900 and 18.47 (95%CI: 6.82-42.03), respectively. The pooled sensitivity, specificity, and DOR for prediction of moderately severe acute pancreatitis (MASP) + SAP were 0.54 (95%CI: 0.50-0.63), 0.91 (95%CI: 0.89-0.93), and 15.55 (95%CI: 6.91-34.99), respectively; the AUC was 0.724. BISAP score was superior to APACH Ⅱ and Ranson score in predicting the severity of HLAP.
BISAP score is a reliable tool to identify the severity of HLAP, but it has a suboptimal sensitivity for predicting SAP and SAP + MSAP.
- Citation: Lv YC, Yao YH, Wu DB, Lei JJ. Value of BISAP score for predicting severity of hyperlipidemic acute pancreatitis: A meta-analysis. Shijie Huaren Xiaohua Zazhi 2022; 30(16): 710-717
- URL: https://www.wjgnet.com/1009-3079/full/v30/i16/710.htm
- DOI: https://dx.doi.org/10.11569/wcjd.v30.i16.710
近年, 随着我国人民生活水平提高及生活方式改变, 肥胖、糖尿病、胰岛素抵抗等代谢性疾病的发病增高[1-3]. 我国高脂血症性急性胰腺炎(hyperlipidemic acute pancreatitis, HLAP)10年间已由8.1%上升至18.2%, 目前仅次于胆源性急性胰腺炎[4]. 因HLAP起病时合并症多、病情进展快、诱因隐匿、临床易被忽视等, 常在早期重症化而导致患者花费高、住院时间长、并发症多、生活质量下降, 甚至导致死亡[5-12], 故需早期识别其严重性并加予干预, 改善患者预后.
目前, 预测HLAP严重性常用急性胰腺炎(acute pancreatitis, AP)的评分系统, 其中最为常用的有急性胰腺炎严重程度床旁指数(bedside index for severity in acute pancreatitis, BISAP)评分、Ranson评分、急性生理与慢性健康评分(acute physiology and chronic health evaluation Ⅱ, APACHE Ⅱ)等[1,13]. 但Ranson需入院48 h获得, 而APACHE Ⅱ参数多且常用于重症医学病人, 从而导致它们的临床应用受限. 然而BISAP评分有操作简单、参数少、易实施、入院24 h获得的优点[14,15], 故是早期预测HLAP严重性的理想指标. 但因缺乏大样本、多中心研究, 结果有争议.本文运用Meta分析评估BISAP评分对HLAP严重性的预测价值, 望对临床决策有一定帮助.
以"胰腺炎"、"高脂血症"、"高甘油三脂血症"、"急性胰腺炎严重程度床旁指数评分"、"pancreatitis"、"hyperlipidemic"、"hypertriglyceridemic"、"bedside index for severity in acute pancreatitis"、"BISAP"为中英文检索词在PubMed、Cochrane Library、EMBASE、Web of science、Ovid、CNKI、CBM、万方及维普数据库中检索相关的临床研究, 并于原始文献、有关综述的参考文献中行手工检索有关文献.检索时间为2008-01/2022-04, 不限语种与国别.
纳入标准: (1)BISAP评分诊断HLAP严重性全文, 同时也收集Ranson、APACHE Ⅱ诊断HLAP严重性全文; (2)AP及严重性诊断满足2012年亚特兰大标准[16]; (3)文献能计算BISAP评分诊断AP严重性的四格表.
排除标准: (1)综述、指南、动物研究、个案报道、会议摘要及记录、不能提取数据的文章; (2)雷同文献(纳入资料较完整的研究).
应用QUADAS-2评分对纳入文献行质量评估[17], QUADAS-2评分从四个域(病例选择、待评价试验、金标准、病例流程和进展情况)和两方面(适用性和偏倚风险)行评估, 偏倚风险以"低"、"高"、"不确定"来评定.
文献提取由吕永才、姚燕华、吴德彪完成, 若出现异议时, 通过与雷静静讨论后达成一致. 提取的变量:第一作者、发表年份、总例数、年龄、BISAP评分的临界值、本文研究终点、重症急性胰腺炎(severe acute pancreatitis, SAP)的例数及占比、HLAP及AP严重性的定义.
本文的严重性包括死亡、SAP、中重症急性胰腺炎(moderately severe acute pancreatitis, MSAP)+SAP, SAP及MSAP定义见2012年亚特兰大标准[16]. 本文研究终点指本Meta分析观察的严重性, 可从原始研究中提取BISAP评分诊断HLAP严重性的数据. BISAP的临界值及SAP的占比从原始研究中通过直接或间接法计算.
本文纳入的患者来源于已发表的研究, 故不需伦理审查.
统计学处理 Meta分析采用STATA(version 12.1)、Meta-disc(version 1.4)软件.用灵敏性对数值与(1-特异性)对数值的Spearman相关系数、合并受试者工作特征(summary receiver operating characteristic, sROC)曲线是否"肩臂状"来检验阈值效应, 当r>0.6, P<0.05或sROC曲线呈"肩臂状"时有阈值效应;运用I2值评估非阈值效应, 当I2>50%, 说明研究间有非阈值效应.运用亚组分析探讨异质性的来源, 敏感性分析探讨结果不受任何单个研究的影响.本文预先推断几个潜在的异质性来源, 包括: 样本量、BISAP评分的临界值、SAP的占比、本文观察终点, 若P<0.05考虑有异质性. 合并效应量: 同质性研究用随机效应模型, 异质性研究用固定效应模型.漏斗图用来评估发表偏倚.
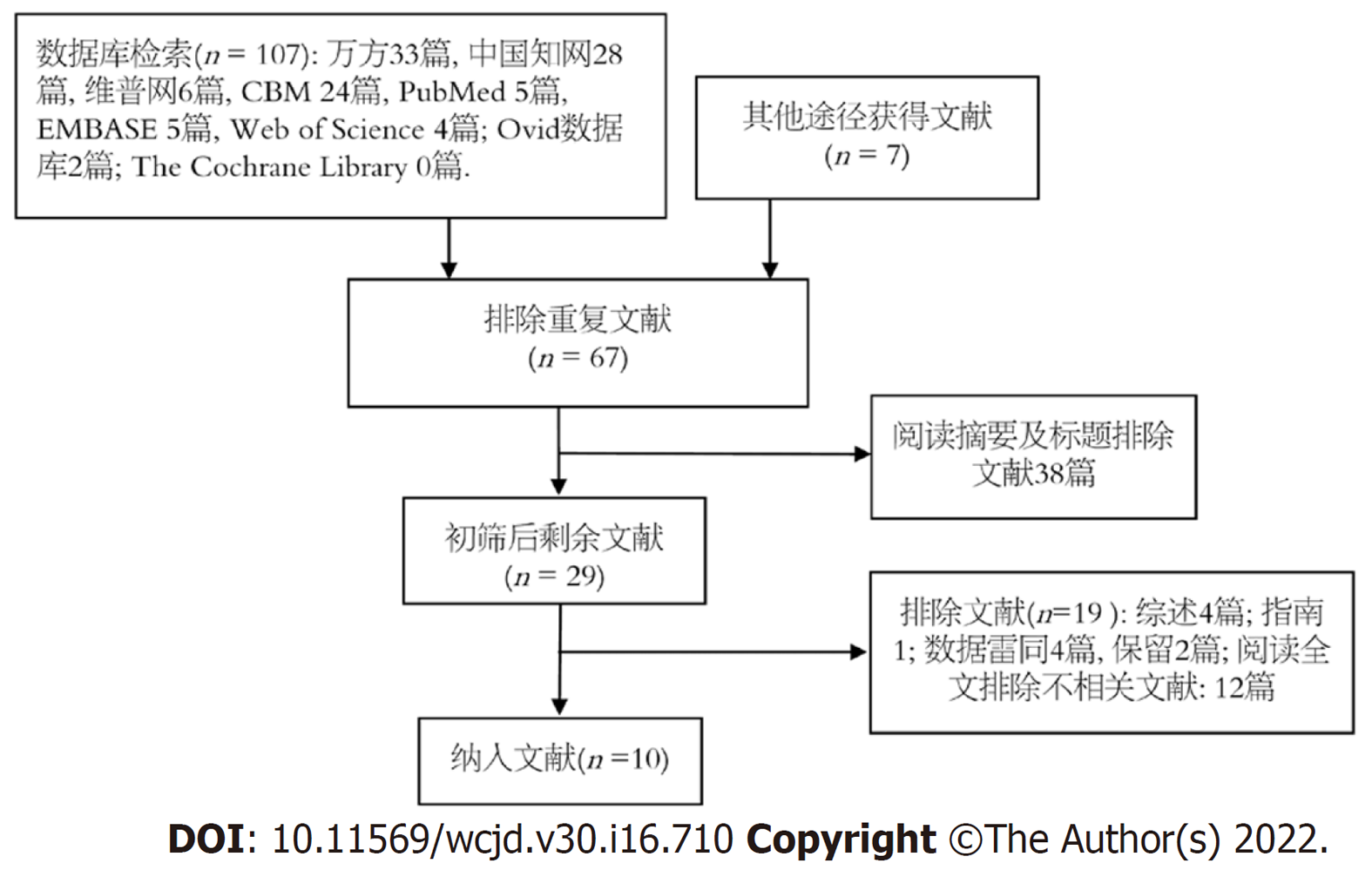
本次研究共检索到114篇文献. 29篇与本研究相关.再次阅读文献发现不相关全文17篇, 4篇文献数据雷同[14,18-20], 保留Qiu[14]等和Yang等[19]数据较完整的研究, 最后10篇文献纳入本Meta分析(图1).
本Meta分析纳入1591例患者, 最大样本量326人, 最小样本量82人, 均为单中心研究, 病例全来自我国, 其中男性1016例, 女性575人; 文献发表时间跨度: 2015-2020. 6篇文章BISAP评分临界值≥3分, 4篇临界值<2分. 10篇文献AP严重性诊断符合2012年亚特兰大诊断标准[16]. 5篇研究观察终点有SAP, 3篇有死亡, 5篇有MSAP+SAP, 故纳入敏感性分析及检验发表偏倚时被视为13篇研究(表1).
| 第一作者/年份 | 研究类型 | 总例数(男/女) | 平均年龄/范围(岁) | BISAP评分临界值 | 本文观察终点 | SAP的例数/占比 | HLAP的定义 | AP严重性的定义 |
| Qiu等[14], 2015 | 回顾性 | 129(76/53) | 57.0±17.3 | 1 | SAP | 20(16%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血并排除其他原因 | 2012亚特兰大标准[16] |
| Yang等[19], 2016 | 回顾性 | 326(184/142) | 44 | 3 | MAP+SAP、死亡 | -(<20%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血并排除其他原因 | 2013年中国胰腺炎指南[30] |
| 董元航等[24], 2019 | 回顾性 | 157(106/51) | - | 3 | SAP | 51(32%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血, 且排除其他原因 | 2013年中国胰腺炎指南 |
| Li等[15], 2019 | 回顾性 | 238(167/71) | 39.76±9.83 | 2 | SAP | 60(25%) | TG>11.3 mmol/L并排除其他原因 | 2012亚特兰大标准 |
| 颜永传等 [25], 2019 | 回顾性 | 115(83/32) | 40.4±10.2 | <3 | SAP | 14(<20%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血, 且排除其他原因 | 2012亚特兰大标准 |
| 何昊等[26], 2020 | 回顾性 | 82(53/29) | 57.62±16.73 | 3 | MAP+SAP、死亡 | -(<20%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血, 且排除其他原因 | 2013年中国胰腺炎指南 |
| 朱长举等 [23], 2020 | 回顾性 | 101(73/28) | - | <3 | SAP | 28(27%) | TG>11.3 mmol/L或TG>5.65-11.3 mmol/L伴乳糜血, 且排除其他原因 | 2013年中国胰腺炎指南 |
| 陈辉等[27], 2020 | 回顾性 | 160(93/67) | 45.82±13.52 | 3 | MAP+SAP、死亡 | -(<20%) | TG>11.3mmol/L或TG>5.65-11.3 mmol/L伴乳糜血, 且排除其他原因 | 2013年中国胰腺炎指南 |
| 羊琦等[28], 2020 | 回顾性 | 116(67/49) | 23-94 | 3 | MAP+SAP | -(<20%) | TG>11.3 mmol/L或TG>5.65 -11.3 mmol/L伴乳糜血, 且排除其他原因 | 2013年中国胰腺炎指南 |
| Nie等[29], 2020 | 回顾性 | 167(114/63) | - | 3 | MAP+SAP | -(<20%) | TG>11.0 mmol/L或TG>5.65 -11.0 mmol/L伴乳糜血, 且排除其他原因 | 2012亚特兰大标准 |
根据QUADAS-2对纳入研究行质量评估, 结果纳入研究满足文献评价要求, 但也提示未来研究应注意在金标准结果判读中使用盲法及病例流程的筛选, 以提高文章质量(图2).
阈值效应: 合并SAP、死亡、MSAP+SAP的sROC曲线不呈"肩臂状", 灵敏度对数与(1-特异度)对数的Spearman相关系数分别为r = 0.700(P = 0.188)、r = 0.500(P = 0.667)、r = 0.00(P = 1.00), 提示不存在阈值效应, 纳入原始研究可合并效应量. 而合并死亡、SAP、MSAP+SAP效应量的I2值均有>50%, 表明研究间存在非阈值效应, 采用随机效应模型合并效应量, 用亚组分析及敏感性分析寻找异质性来源.
BISAP评分升高预测SAP的合并敏感性、特异性、阳性似然比(positive likelihood rations, PLR)、阴性似然比(negative likelihood ration, NLR)分别为0.69(95%CI: 0.61-0.76)、0.82(95%CI: 0.78-0.85)、4.54(95%CI: 2.56-8.07)、0.36(95%CI: 0.22-0.58), 合并曲线下面积(area under curve, AUC)0.900, 合并诊断比值比(diagnostic odds ratio, DOR)18.47(95%CI: 6.82-42.03)(表2).
| 研究数 | 曲线下面积 | 敏感性 | 特异性 | 诊断比值比 | 阳性似然比 | 阴性似然比 | |
| BISAP评分 | |||||||
| SAP | 5 | 0.900 | 0.69(95%CI: 0.61-0.76) | 0.82(95%CI: 0.78-0.85) | 18.47(95%CI: 6.82-42.03) | 4.54(95%CI: 2.56-8.07) | 0.36(95%CI: 0.22-0.58) |
| 死亡 | 3 | 0.937 | 0.85(95%CI: 0.65-0.96) | 0.86(95%CI: 0.82-0.88) | 42.00(95%CI: 12.86-139.12) | 7.19(95%CI: 3.4-15.23) | 0.22(95%CI: 0.07-0.64) |
| MASP+SAP | 5 | 0.724 | 0.54(95%CI: 0.50-0.63) | 0.91(95%CI: 0.89-0.93) | 15.55(95%CI: 6.91-34.99) | 7.05(95%CI: 3.74-13.32) | 0.49(95%CI: 0.41-0.59) |
| Ranson评分 | |||||||
| SAP | 2 | - | 0.90(95%CI: 0.81-0.96) | 0.77(95%CI: 0.72-0.82) | 10.83(95%CI: 5.80-20.22) | 4.29(95%CI: 2.17-8.51) | 0.24(95%CI: 0.02-0.70) |
| 死亡 | 3 | 0.90 | 0.85(95%CI: 0.65-0.96) | 0.83(95%CI: 0.80-0.86) | 10.83(95%CI: 5.80-20.22) | 5.41(95%CI: 2.85-10.27) | 0.24(95%CI: 0.11-0.55) |
| MASP+SAP | 4 | 0.761 | 0.49(95%CI: 0.42-0.57) | 0.88(95%CI: 0.84-0.90) | 8.40(95%CI: 3.39-20.80) | 4.27(95%CI: 2.51-7.26) | 0.58(95%CI: 0.47-0.72) |
| APACHE Ⅱ | |||||||
| SAP | 2 | - | 0.67(95%CI: 0.57-0.75) | 0.78(95%CI: 0.73-0.83) | 10.83(95%CI: 5.80-20.22) | 3.10(95%CI: 2.18-4.41) | 0.43(95%CI: 0.33-0.56) |
| 死亡 | 3 | 0.963 | 0.92(95%CI: 0.75-0.99) | 0.82(95%CI: 0.79-0.85) | 48.03(95%CI: 12-.62-182.71) | 6.17(95%CI: 3.03-12.55) | 0.12(95%CI: 0.04-0.38) |
| MASP+SAP | 4 | 0.665 | 0.55(95%CI: 0.47-0.62) | 0.88(95%CI: 0.84-0.91) | 48.03(95%CI: 12-.62-182.71) | 5.15(95%CI: 3.30-8.05) | 0.51(95%CI: 0.44-0.60) |
BISAP评分升高预测死亡的合并敏感性、特异性、PLR、NLR分别为0.85(95%CI: 0.65-0.96)、0.86(95%CI: 0.82-0.88)、7.19(95%CI: 3.4-15.23)、0.22(95%CI: 0.07-0.64), 合并AUC0.937, 合并DOR42.00(95%CI: 12.86-139.12)(表2).
BISAP评分升高预测SAP+MASP的合并敏感性、特异性、PLR、NLR为0.54(95%CI: 0.50-0.63)、0.91(95%CI: 0.89-0.93)、7.05(95%CI: 3.74-13.32)、0.49(95%CI: 0.41-0.59), 合并AUC0.724, 合并DOR15.55(95%CI: 6.91-34.99)(表2).
BISAP评分与APACH Ⅱ、Ranson评分比较: Ranson评分预测HLAP发生SAP有敏感性高(0.90)的趋势, 但因APACHE Ⅱ、Ranson评分研究少, 未能进行统计合并; 对于死亡的预测, 最佳为APACHE Ⅱ, 次之为BISAP评分(表2).
根据亚组分析结果样本量(P<0.05)可能是异质性来源. 结果也表明BISAP评分≥3时, 预测HLAP的死亡无异质性, 同时BISAP评分升高预测SAP、MSAP+SAP也无异质性, 进一步证明此次Meta分析结果是可信的(表3).
| 亚组 | 研究数 | 诊断比值比 | 曲线下面积 | Cochrane-Q | P | I2 |
| 样本量 | ||||||
| ≥200 | 2 | 13.15(95%CI: 3.86-44.82) | - | 6.62 | 0.01 | 85 |
| <200 | 8 | 24.69(95%CI: 12.28-49.64) | 0.92 | 15.47 | 0.03 | 55 |
| BISAP临界值 | ||||||
| ≥3 | 6 | 11.80(95%CI: 6.16-22.61) | 0.83 | 6.67 | 0.15 | 40 |
| <3 | 4 | 31.60(95%CI: 18.26-54.68) | 0.92 | 1.98 | 0.58 | 0 |
| SAP占比 | ||||||
| ≥20% | 3 | 34.42(95%CI: 9.69-122.35) | 0.92 | 0.33 | 0.85 | 0 |
| <20% | 7 | 41.45(95%CI: 21.76-78.98) | 0.94 | 2.09 | 0.91 | 0 |
| 本文观察终点 | ||||||
| SAP | 5 | 18.47(95%CI: 6.82-42.03) | 0.9 | 9.15 | 0.06 | 56 |
| MASP+SAP | 5 | 15.55(95%CI: 6.91-34.99) | 0.72 | 14.28 | 0.06 | 72 |
| 死亡 | 3 | 42.00(95%CI:12.86-139.12) | 0.93 | 0.85 | 0.65 | 0 |
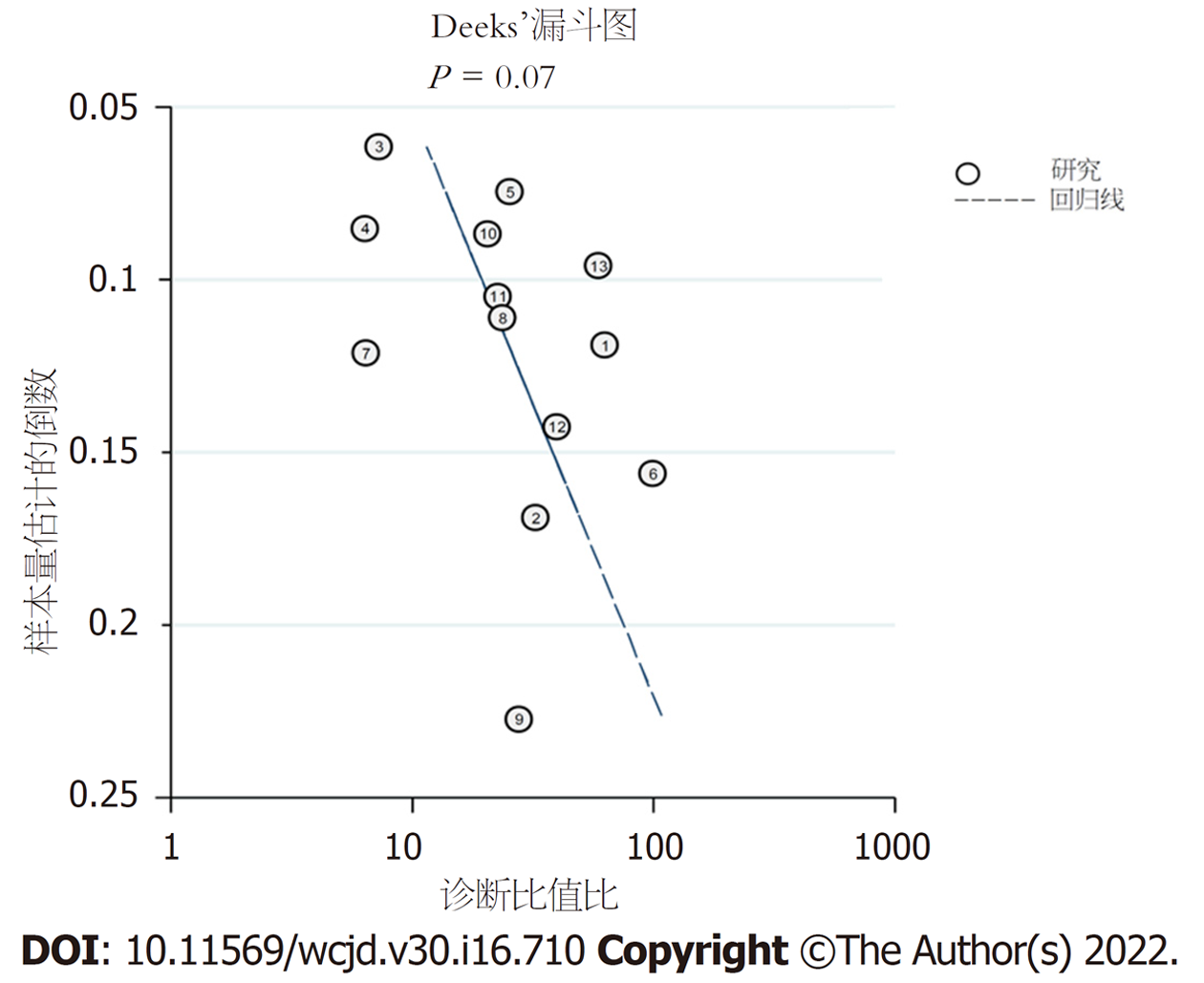
Deeks'漏斗图对称(P>0.05), 本Meta分析不存在发表偏移(图4).
该文探讨BISAP评分对HLAP发生严重性的诊断价值, 结果表明BISAP评分升高对HLAP发生SAP(AUC0.900)、死亡(AUC0.937)有较高的准确性, 尤其是死亡(总敏感性0.85、总特异性0.86, 结合亚组分析此时临界值≥3分), 而对SAP预测的敏感性偏低(0.69), 但特异性偏高(0.82); 该结果与Yang等[21]、Gao等[22]Meta分析BISAP评分对AP发生SAP结果相似, 但对死亡预测的敏感性高于Gao等[22]结果(总敏感性0.56); 识别MSAP+SAP有中等程度预测价值(总敏感性0.52、总特异性0.91、AUC0.724), 意味着对于BISAP评分不升高患者, 诊断MAP不易漏诊, 升高易误诊严重病例.亚组分析表明BISAP≥3时, BISAP评分预测HLAP发生死亡无异质性, 评分升高预测MSAP+SAP、SAP也无异质性, 进一步说明Meta分析结果可靠. 研究中朱长举等[23]发现BISAP评分联合D2聚体时敏感性提高(0.79), 但联合诊断目前仅一篇报道, 未来可能是研究的热点.
临床上, BISAP评分、Ranson评分、APACHE Ⅱ已是AP严重性的预测指标. 但目前谁对HLAP发生严重性的预测更有优势, 结果存在争议. Qiu等[14]发现Ranson评分对HLAP发生SAP预测最佳, 次之为BISAP评分; 而Yang等[19]、董元航等[24]、Li等[15]发现BISAP评分预测最佳;但颜永传等[25]发现三者对 HLAP严重性预测无差异. 本Meta分析发现BISAP评分对HLAP发生SAP的预测最佳, Ranson评分有较高敏感性趋势, 但APACHE-Ⅱ、Ranson评分因纳入研究少, 不能进行统计合并; 而对死亡的预测, 最佳为APACHE Ⅱ, 次之为BISAP评分; 对MSAP+SAP预测最佳为BISAP评分, 但结合BISAP评分优点, 笔者认为临床上BISAP评分对HLAP严重性的预测更具优势, 尤其是死亡患者.
本文纳入10篇文章, 质量符合纳入标准, 但据结果建议未来研究应遵循QUADAS-2标准, 以提高研究质量. 经过异质性分析原始文章的异质性源于非阈值效应, 纳入文章的效应量可合并. 随后对10篇文章进行亚组分析, 而潜在异质性来源纳入样本量(≥200例、<200例)、SAP占比(≥20%、<20%)、本文观察终点(死亡、SAP、SAP+MSAP)、BISAP评分的临界值(≥3分、<3分), 发现样本量是异质性来源, 故提示对于样本量小的研究, 效应大小可能被高估, 从而导致更高的DOR, 故建议未来的研究应注意样本量纳入, 以提高诊断试验的结果.
本文优点: (1)首次Meta分析讨论BISAP评分对HLAP发生严重性的预测价值, 填补指南空白; (2)10篇文章的HLAP严重性的定义符合最新2012年亚特兰大标准[16], 做到观察基线统一, 利于临床决策; (3)分别探讨了BISAP评分对HLAP发生死亡、SAP、SAP+MSAP的预测; (4)将BISAP评分与传统的Ranson评分、APACHE Ⅱ进行比较; (5)纳入原始文章为近5年发表.
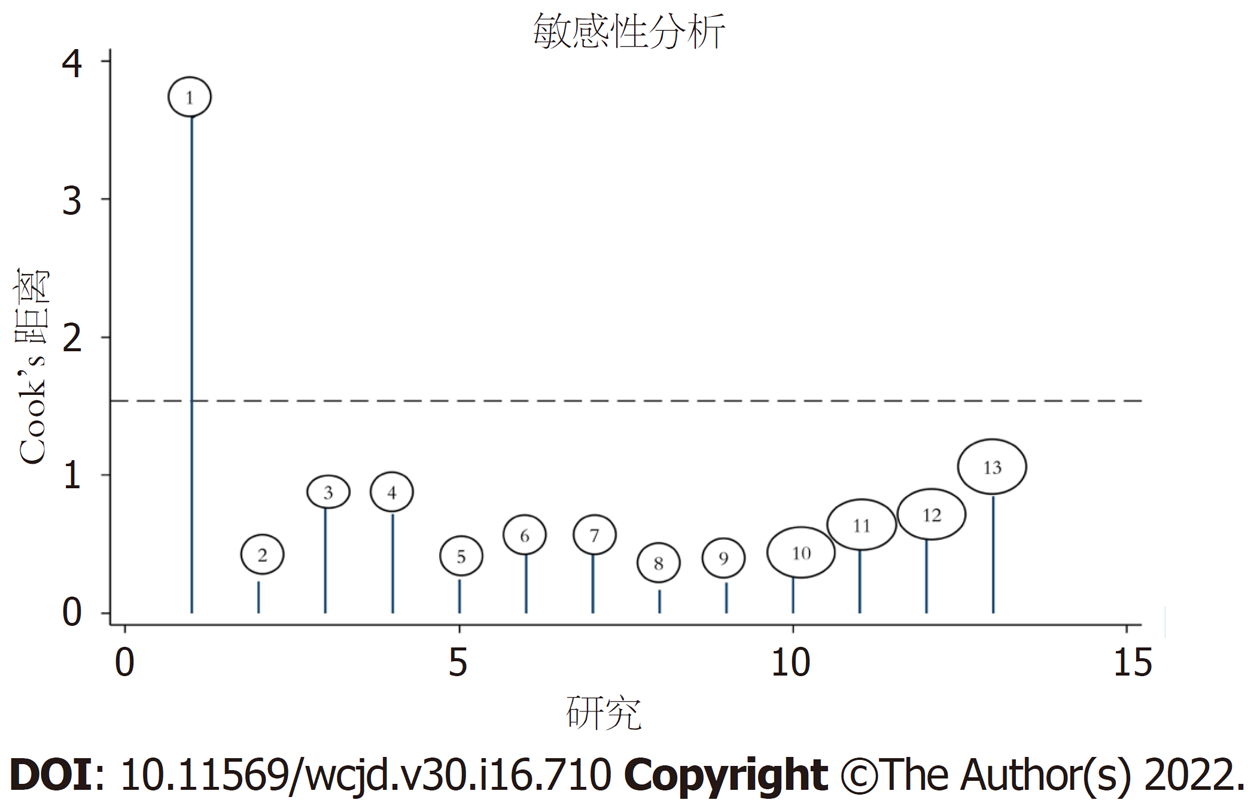
本文局限性: (1)研究中的病例均来自我国, 可能导致结果应用受限, 这主要因我国与其他国家AP的病因不同有关; (2)纳入文献的样本量少, 且为单中心研究, 未来需大样本、多中心前瞻性研究进行该结果验证; (3)本文纳入文献在质量仍存在一些条目不符合QUADAS-2评分, 建议未来研究报道遵循该标准, 以提高诊断报告质量; (4)本次研究设计类型均为回顾性研究, 可能存在盲法偏移而影响该结果; (5)因纳入研究少, 未据敏感性分析排除Qiu等[14]文献后进行效应量合并, 也可能导致结果受限, 建议未来Meta分析谨慎该篇文章纳入.
本文表明BISAP评分与Ranson评分、APACHE Ⅱ相比, 结合自身优点, 目前是预测HLAP发生SAP、死亡最佳评分系统. 未来进一步大样本、多中心的前瞻性研究仍需验证该结果.
高脂血症性急性胰腺炎(hyperlipidemic acute pancreatitis, HLAP)因其早期易重症化, 故需识别其严重性; 而急性胰腺炎严重程度床旁指数(bedside index for severity in acute pancreatitis, BISAP)简单易行, 目前研究表明其是预测高脂血症性急性胰腺炎严重性最佳指标.
BISAP评分已被作为预测急性胰腺炎的严重性, 但预测HLAP的严重性因缺乏大样本、多中心的研究, 故结果存在争议.
通过Meta分析得到BISAP评分对HLAP严重性的预测价值.
在国内外常见的数据库进行文献搜索, 依据文献纳入及排除标准, 对符合的文献进行诊断性Meta分析.
BISAP评分是预测HLAP严重性的有利工具, 尤其是死亡患者, 但预测重症急性胰腺炎(severe acute pancreatitis, SAP)、中重症急性胰腺炎(moderately severe acute pancreatitis, MSAP)+SAP的敏感性偏低, 与急性生理与慢性健康评分(acute physiology and chronic health evaluation Ⅱ, APACHE Ⅱ)、Ranson评分相比, 结合自身优点,目前预测HLAP严重性更具优势.
目前BISAP评分是预测HLAP发生SAP、死亡最佳评分系统.
BISAP评分联合其他实验室指标可能会提高对HLAP严重性的预测, 同时进一步大样本、多中心的前瞻性研究仍需验证该结果.
学科分类: 胃肠病学和肝病学
手稿来源地: 贵州省
同行评议报告学术质量分类
A级 (优秀): 0
B级 (非常好): 0
C级 (良好): C, C
D级 (一般): D, D
E级 (差): 0
科学编辑:张砚梁 制作编辑:张砚梁
| 5. | Carr RA, Rejowski BJ, Cote GA, Pitt HA, Zyromski NJ. Systematic review of hypertriglyceridemia-induced acute pancreatitis: A more virulent etiology? Pancreatology. 2016;16:469-476. [PubMed] [DOI] |
| 6. | Click B, Ketchum AM, Turner R, Whitcomb DC, Papachristou GI, Yadav D. The role of apheresis in hypertriglyceridemia-induced acute pancreatitis: A systematic review. Pancreatology. 2015;15:313-320. [PubMed] [DOI] |
| 7. | Nawaz H, Koutroumpakis E, Easler J, Slivka A, Whitcomb DC, Singh VP, Yadav D, Papachristou GI. Elevated serum triglycerides are independently associated with persistent organ failure in acute pancreatitis. Am J Gastroenterol. 2015;110:1497-1503. [PubMed] [DOI] |
| 8. | De Pretis N, De Marchi G, Frulloni L. Hypertriglyceridemic pancreatitis. Minerva Gastroenterol Dietol. 2020;66:238-245. [PubMed] [DOI] |
| 9. | Pascual I, Sanahuja A, García N, Vázquez P, Moreno O, Tosca J, Peña A, Garayoa A, Lluch P, Mora F. Association of elevated serum triglyceride levels with a more severe course of acute pancreatitis: Cohort analysis of 1457 patients. Pancreatology. 2019;19:623-629. [PubMed] [DOI] |
| 10. | Gubensek J, Andonova M, Jerman A, Persic V, Vajdic-Trampuz B, Zupunski-Cede A, Sever N, Plut S. Comparable Triglyceride Reduction With Plasma Exchange and Insulin in Acute Pancreatitis - A Randomized Trial. Front Med (Lausanne). 2022;9:870067. [PubMed] [DOI] |
| 11. | Marić N, Mačković M, Bakula M, Mucić K, Udiljak N, Marušić M. Hypertriglyceridemia-induced pancreatitis treated with continuous insulin infusion-Case series. Clin Endocrinol (Oxf). 2022;96:139-143. [PubMed] [DOI] |
| 12. | Cao L, Zhou J, Chen M, Chen T, Liu M, Mao W, Lin J, Hong D, Yao W, Sun Y, Qin K, Guo F, Zhou Y, Jiao Q, Chen Y, Li G, Ye B, Ke L, Tong Z, Liu Y, Li W; Chinese Acute Pancreatitis Clinical Trials Group (CAPCTG). The Effect of Plasma Triglyceride-Lowering Therapy on the Evolution of Organ Function in Early Hypertriglyceridemia-Induced Acute Pancreatitis Patients With Worrisome Features (PERFORM Study): Rationale and Design of a Multicenter, Prospective, Observational, Cohort Study. Front Med (Lausanne). 2021;8:756337. [PubMed] [DOI] |
| 13. | Mederos MA, Reber HA, Girgis MD. Acute Pancreatitis: A Review. JAMA. 2021;325:382-390. [PubMed] [DOI] |
| 14. | Qiu L, Sun RQ, Jia RR, Ma XY, Cheng L, Tang MC, Zhao Y. Comparison of Existing Clinical Scoring Systems in Predicting Severity and Prognoses of Hyperlipidemic Acute Pancreatitis in Chinese Patients: A Retrospective Study. Medicine (Baltimore). 2015;94:e957. [PubMed] [DOI] |
| 15. | Li M, Xing XK, Lu ZH, Guo F, Su W, Lin YJ, Wang DH. Comparison of Scoring Systems in Predicting Severity and Prognosis of Hypertriglyceridemia-Induced Acute Pancreatitis. Dig Dis Sci. 2020;65:1206-1211. [PubMed] [DOI] |
| 16. | Banks PA, Bollen TL, Dervenis C, Gooszen HG, Johnson CD, Sarr MG, Tsiotos GG, Vege SS; Acute Pancreatitis Classification Working Group. Classification of acute pancreatitis--2012: revision of the Atlanta classification and definitions by international consensus. Gut. 2013;62:102-111. [PubMed] [DOI] |
| 17. | Whiting PF, Rutjes AW, Westwood ME, Mallett S, Deeks JJ, Reitsma JB, Leeflang MM, Sterne JA, Bossuyt PM; QUADAS-2 Group. QUADAS-2: a revised tool for the quality assessment of diagnostic accuracy studies. Ann Intern Med. 2011;155:529-536. [PubMed] [DOI] |
| 19. | Yang L, Liu J, Xing Y, Du L, Chen J, Liu X, Hao J. Comparison of BISAP, Ranson, MCTSI, and APACHE II in Predicting Severity and Prognoses of Hyperlipidemic Acute Pancreatitis in Chinese Patients. Gastroenterol Res Pract. 2016;2016:1834256. [PubMed] [DOI] |
| 21. | Yang YX, Li L. Evaluating the Ability of the Bedside Index for Severity of Acute Pancreatitis Score to Predict Severe Acute Pancreatitis: A Meta-Analysis. Med Princ Pract. 2016;25:137-42. [DOI] |
| 22. | Gao W, Yang HX, Ma CE. The Value of BISAP Score for Predicting Mortality and Severity in Acute Pancreatitis: A Systematic Review and Meta-Analysis. PLoS One. 2015;10:e0130412. [PubMed] [DOI] |
| 23. | 朱 长举, 刘 艳娜, 程 波, 宋 耀东, 王 巧芳, 刘 燕燕, 李 孟可. 急性胰腺炎严重程度床边指数评分联合D-二聚体对高脂血症性急性胰腺炎严重程度的早期预测价值. 中国急救医学. 2020;40:952-955. [DOI] |
| 24. | 董 元航, 李 宗远, 吴 洪玉, 李 磊, 朱 建伟, 杜 奕奇, 孔 祥毓. 生物化学标志物预测高脂血症性急性胰腺炎脏器衰竭的临床价值. 中华胰腺病杂志. 2019;19:252-255. [DOI] |
| 27. | 陈 辉, 兰 涛, 张 培君, 孟 繁斌, 姚 长存, 孙 思. BISAP、Ranson和APACHEⅡ评分系统对高脂血症性急性胰腺炎患者病情和预后的评估价值. 现代生物医学进展. 2020;20:361-365, 396. [DOI] |
| 29. | Nie L, Cheng Y, Yao F, Wu S, Fang X. Comparison of BISAP and MCTSI for Predicting the Severity of Hyperlipidemic Acute Pancreatitis. Front Med Case Rep. 2020;1:1-9. [DOI] |